Tuberkulosis
Ang tuberkulosis, sakit sa tuyo, MTB, o TB o tuberculosis sa Ingles (daglat para sa tubercle bacillus) ay isang, at sa kadalasan ay nakamamatay, nakakahawang sakit. Ang sakit na ito ay dulot ng mga sari-saring strain ng mycobacteria, na karaniwan ay Mycobacterium na tuberkulosis.[1] Ang tuberkulosis ay karaniwang umaatake sa mga baga, ngunit maaari ring makaapekto sa ibang mga bahagi ng katawan. Ang tuberkulosis ay naikakalat sa pamamagitan ng hangin kapag ang mga taong may aktibong impeksiyon ng TB ay umuubo, bumabahin, o dinadala ang kanilang laway sa hangin.[2] Karamihan sa mga impeksiyon ay asymptomatic o walang sintomas at hindi aktibo. Ngunit ang halos isa sa sampung hindi aktibong impeksiyon sa kalaunan ay magiging aktibong sakit. Kung hindi gagamutin ang tuberkulosis, ito ay ikakamatay ng mahigit sa 50% ng mga taong mayroon nito.
| Tuberkulosis | |
|---|---|
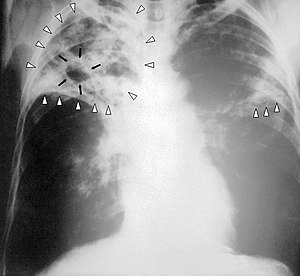 | |
| X-ray ng isang taong may malalang tuberkulosis. Pinapakita ng mga marka ng puting palaso ang impeksiyon sa parehong baga, at ang pagkabuo ng lukab ay markang itim na palaso. | |
| Espesyalidad | Infectious diseases, pulmonology |
Ang mga karaniwang sintomas ng impeksiyon ng TB ay pangmatagalang pag-ubo na may bahid ng dugo na plema, lagnat, pagpapawis sa gabi, at pangangayayat. (Ang TB ay dating tinatawag na “consumption” dahil sa nangangayayat ang mga taong mayroon nito.) Ang impeksiyon sa ibang mga organ ay nagdudulot ng maraming sari-saring sintomas. Ang Diyagnosis ng aktibong TB ay umaasa sa radiology (na karaniwang kilala bilang mga chest X-ray) pati na rin ang mikroskopikong pagsusuri at microbiological na pag-culture ng mga likido ng katawan. Ang diyagnosis ng hindi aktibong TB ay umaasa sa tuberculin na pagsuri sa balat (tuberculin skin test o TST) at mga pagsusuri sa dugo. Ang Paggamot ay mahirap at nangangailangan ng maraming antibyotiko na ipapainom sa mahabang panahon. Ang mga nakikisalamuha sa ibang tao ay sinusuri at ginagamot rin kung kinakailangan. Ang paglaban sa antibyotiko ay patuloy na lumalaking problema sa tuberkulosis na hindi tinatablan ng maraming gamot (multiple drug-resistant tuberculosis o MDR-TB) na mga impeksiyon. Para maiwasan ang TB, ang mga tao ay dapat na masuri sa sakit at dapat na mabakunahan ng bacillus Calmette–Guérin na bakuna.
Ang mga eksperto ay naniniwalang ang isang ikatlong bahagi ng populasyon ng mundo ay may mayroong M. tuberculosis,[3] at ang mga bagong impeksiyon ay nagaganap sa bilis na isa kada segundo[3] Noong 2007, ang tinatayang 13.7 milyon na matagal nang kaso ay naging aktibo sa buong mundo.[4] Noong 2010, nagkaroon ng tinatayang 8.8 milyong bagong kaso at 1.5 milyon na kaugnay na pagkamatay ang naganap, ang karamihan ay nasa mahirap na mga bansa.[5] Ang buong bilang ng mga kaso ng tuberkulosis ay bumababa simula noong 2006, at ang mga bagong kaso ay bumababa mula noong 2002.[5] Ang tuberculosis ay hindi naikalat nang pantay-pantay sa kabuuan ng mundo. Humigit kumulang 80% ng populasyon sa maraming bansa sa Asya at Africa sinuri na positibo sa mga ppagsusuri sa tuberculin , ngunit ang 5–10% lamang ng populasyon ng Estados Unidos ang sinuri na positibo.[1] Mas maraming tao sa mahirap na daigdig ang nahawaan ng tuberculosis dahil sa mahinang immunity. Sa karaniwan, ang mga taong ito ay nahawaan ng tuberkulosis dahil sa sila ay nahawaan ng HIV at nagkaroon ng AIDS.[6]
Mga palatandaan at sintomas
baguhinAng humigit-kumulang na 5–10% ng mga taong walang HIV ngunit nahawaan ng tuberkulosis ay nagkaroon na ng aktibong sakit sa panahon ng kanilang mga buhay.[8] Sa kaibahan, ang 30% ng mga taong nakawaan ng HIV at tuberculosis ay nagkakaroon ng aktibong sakit.[8] Ang tuberkulosis ay maaaring humawa sa anumang bahagi ng katawan, ngunit karaniwan lumalabas sa mga baga (na kilala bilang pulmonary tuberculosis).[9] Ang Extrapulmonary TB ay lumalabas kapag ang tuberculosis ay nagkakaroon sa labas ng mga baga.Ang Extrapulmonary TB ay maaari ring sumama sa pulmonary TB.[9] Kabilang sa mga pangkalahatang palatandaan at sintomas ang lagnat,panginginig, mga pagpapawis sa gabi, kawalan ng ganang kumain, pagbawas ng timbang, at pagkahapo.[9] Significant pagdeporma ng mga daliri at kuko ay maaari ring lumabas.[8]
May Kaugnayan sa Baga
baguhinKung ang impeksiyon ng tuberculosis ay magiging aktibo, kasama ang mga baga sa humigit-kumulang na 90% ng tao.[6][10] Maaaring kasama sa mga sintomas ang pananakit ng dibdib at pangmatagalang ubo na may plema. Ang humigit-kumulang na 25% ng mga tao ay walang anumang sintomas (iyan ay nananatili silang "walang mga sintomas").[6] Paminsan-minsan, ang mga tao ay nag-uubo ng dugo ng mailiit na dami. Sa mga pambihirang kaso, maaaring masira ng impeksiyon ang arterya ng baga, na nagdudulot ng matinding pagdurugo na tinatawag na Rasmussen's aneurysm. Ang tuberkulosis ay maaaring maging phindi gumagaling na sakit at maaaring magdulot ng matinding pagpeklat sa itaas na lobe sa mga baga. Ang bandang itaas ng baga ang mas madalas na naaapektuhan.[9] Ang dahilan ay hindi ganap na malinaw.[1] Siguro dahil sa ang bandang itaas ng mga baga ay mas naapektuhan dahil sa mas mabuting daloy ng hangin[1] o mahinang daluyan sa lymph.[9]
Extrapulmonary (Nasa labas ng baga)
baguhinSa 15–20% ng aktibong mga kaso, ang impeksiyon ay kumakalat sa labas ng mga respiratory organ, na nagiging sanhi ng ibang uri ng TB.[11] Ang TB na nangyayari sa labas ng mga respiratory organ ay tinatawag na "extrapulmonary tuberculosis".[12] Ang Extrapulmonary TB ay mas madalas na lumalabas sa immunosuppressed o mahinang resistensiya ng katawan na mga tao at mga bata. Nangyayari ang Extrapulmonary TB sa mas mahigit sa 50% ng mga taong mayroong HIV.[12] Kasama sa mga kapansin-pansin na lugar ng extrapulmonary impeksiyon ay ang pleura o ang saplot ng baga (sa tuberculous pleurisy), ang central nervous system (sa tuberculous meningitis), at ang lymphatic system (sa scrofula ng leeg). Ang Extrapulmonary TB ay nangyayari din sa genitourinary system (sa urogenital na tuberkulosis) at sa mga buto at kasu-kasuan (sa Pott's disease ng gulugod), ang ilan lang sa mga ibang lugar. Kapag ito ay kumalat sa mga buto, ito rin ay kilala bilang "osseous tuberculosis",[13] na isang uri ng osteomyelitis o pamamaga ng utak ng buto na dulot ng impeksiyon .[1] Ang potensiyal na mas malala, mas malaganap na anyo ng TB ay tinatawag na "disseminated" TB, karaniwang kilala bilang miliary na tuberkulosis.[9] Ang Miliary TB ay bumubuo ng humigit-kumulang na 10% ng mga kaso ng extrapulmonary.[14]
Mga Sanhi
baguhinMycobacteria
baguhinAng pangunahing sanhi ng TB ay Mycobacterium tuberculosis, isang maliit, aerobic (nabubuhay ng may oxygen) hindi gumagalaw na bacillus.[9] Marami sa mga katangi-tanging klinikal na katangian ng pathogen na ito ay dulot ng mataas na lipid na taglay nito.[15] Naghahati-hati ito sa bawat 16 –20 na oras. Ang bilis nito ay mabagal kumpara sa ibang bakteriya, na karaniwang naghahati ng mababa sa isang oras.[16] Ang Mycobacteria ay may panlabas na membrane lipid bilayer.[17] Kung isasagawa ang Gram stain, ang MTB ay maaaring magmantsa na napakahinang "Gram-positive" o hindi nagpapanatili ng dye dahil ang cell wall ay mayroong mataas na lipid at mycolic acid .[18] Makakayanan ng MTB ang mga mahinang mga pandisimpekta at maaring buhay sa tuyong kalagayan nang ilang linggo. Sa sariling katangian, ang bacterium o mikrobiyo ay maaari lamang lumaki sa loob ng mga selyula ng isanghost o nagbibigay sustansiya na organismo, ngunit maaaring paramihin ang M. tuberculosis sa laboratoryo.[19]
Sa paggamit ng mga histological na bahid na nasa mga idinurangsampol mula sa plema, matutukoy ng mga siyentipiko ang MTB sa ilalim ng regular (light) na miskroskopyo. (Ang plema at tinatawag ring “sputum.”) Pinapanatili ng MTB ang ilang partikular na bahid kahit na pagkatapos na gamutin ng acidic solution, kaya ito ay inihanay na acid-fast bacillus (AFB).[1][18] Ang dalawang paraan ng acid-fast staining ang pinakakaraniwan: ang Ziehl–Neelsen stain, na minamantsahan ang mga AFB ng makingkad na pula na lumalabas na malinaw labansa asul na background,[20] at ang auramine-rhodamine stain na kasunod ngfluorescence microscopy.[21]
Ang M. tuberculosis complex (MTBC) kabilang ang apat na iba pang nagdudulot ng TB, mycobacteria: “M. bovis,” “M. africanum,” “M. canetti,” at “M. microti.”[22] “M. africanum” ay hindi laganap, pero ito mahalagang sanhi ng tuberkulosis sa mga bahagi ng Africa.[23][24] Ang “M. bovis” ay isa karaniwangsanhi ng tuberkulosis, ngunit ang pagpapakilalang pasteurized na gatas inalis ng malaki ang mycobacterium na ito bilang isang pampublikong problema sa kalusugan sa mga mahirap na mga bansa.[1][25] Ang “M. canetti” ay bihira at parang limitado sa Horn of Africa, bagaman may ilang mga kaso ang nakita sa mga African na migrante.[26][27] Ang “M. microti” ay pambihira rin at kadalasan ay nakikita sa mga taong mahina ang resistensiya, ngunit ang pathogen na ito ay maaaring mas karaniwan kaysa sa inaakala natin.[28]
Ang ibang kilalang mga pathogenic mycobacteria kabilang ang“M. leprae,” “M. avium,” at “M. kansasii.” Ang dalawang huling nabanggit na klase ay inuuri bilang "nontuberculous mycobacteria" (NTM). Ang NTM ay hindi nagdudulot ng TB o ketong, ngunit nagdudulot ito ng sanhi ng mga sakit sa baga na nahahawig sa TB.[29]
Mga salik ng panganib
baguhinMay ilang mga salik na ang mga tao ay mas madaling magkaroon ng mga impeksiyon ng TB. Ang pinakamahalagang salik ng panganib na pandaigdigan ay HIV; 13% ng lahat ng mga kaso ng TB ay nahawaan ng HIV virus.[5] Ito ay karaniwang problema sa sub-Saharan Africa, kung saan ang bilang ng HIV ay mataas.[30][31] Ang Tuberculosis ay malapit na iniuugnay sa pagsisikip ng mga tao at kakulangan sa nutrisyon. Ang link na ang TB ang isa sa mga pangunahing sakit ng kahirapan.[6] Ang mga uri ng taong mas nanganganib na mahawaan ng impeksiyon sa TB: mga taong nagtuturok ng mga labag sa batas na droga, mga naninirahan at empleyado ng mga lugar kung saan nagtitipon-tipon ang mga taong madaling mahawa ng impeksiyon (halimbawa, mga piitan at silungan ng mga walang tinitirhan), mga taong maralita at walang sapat na pangangalagang medikal, mga minoryang etniko na mas nanganganib mahawa, mga batang may malapit na pakikipag-ugnayan sa mga tao, at mga health provider na naglilingkod sa mga kliyenteng ito.[32] Ang pabalik-balik na sakit sa baga ay isa pang mahakagang dahilan ng panganib. Ang Silicosis ay pinapataas ang panganib ng 30 na beses.[33] Mga taong naninigarilyo ay may halos dobleng nanganganib ng TB kaysa sa mga hindi naninigarilyo.[34] Ang ibang estado ng sakit ay maaari ring tumaas ang panganib ng pagkakaroon ng tuberculosis, kabilang ang alcoholism o pagkalulong sa alak[6] at ang diabetes mellitus (tatlong beses ang panganib).[35] Ang mga partikular na gamot, tulad ngcorticosteroids at infliximab (isang anti-αTNF monoclonal antibody) ay mga tumataas na mahalagang salik ng panganib, lalong-lalo sa the mahirap na bansa.[6] At, ang isang genetic susceptibility o genetikong madaling mahawa[36] na umiiral, ngunit hindi pa natukoy ng mga siyentipiko kung gaano mahalaga ito.[6]
Mekanismo
baguhinPagkakahawa
baguhinKapag ang mga taong may aktibong TB sa baga ay umubo, bumabahin, nagsasalita, kumkanta, dumudura, sila ay naglalabas ng mga nakakahawang aerosol na maliit na patak na 0.5 to 5 µm sa diyametro. Ang isang bahin ay maaaring makapaglabas ng 40,000 ng maliit na patak.[37] Ang bawat patak ay maaaring ilipat ang sakit dahil sa ang dosis ng impeksiyon ng tuberkulosis ay napakababa. (Ang isang tao na lumalanghap ng mas kaunti sa 10 bakterya ay maaaring mahawa).[38]
Ang mga taong may pangmatagalan, madalas, o malapitang pakikipag-ugnayan sa mga taong may TB ay nanganganib na mahawaan, na may tinatayang 22% na mahawa.[39] Ang isang taong may aktibo ngunit hindi nagagamot na tuberkulosis ay maaaring makahawa ng 10-15 (o mahigit pa) na ibang tao sa bawat taon.[3] Sa karaniwan, ang mga tao lamang na may aktibong TB ang inililipat ang sakit. Ang mga tao na may nakatagong impeksiyon ay hindi naisip na nakakahawa.[1] Ang bagay na maaaring mangyari ng paglilipat sa isang tao sa isa pa ay nababatay sa mga ilang salik. Kabilang ang mga salik na ito ang bilang ng mga nakakahawang maliliit na patak na inilalabas ng nagdadala ng sakit, ang pagiging mabisa ng bentilasyon sa paligid ng mga tao, ang tagal ng pagkakalantad, ang pagkakadulot ng sakit o virulence ngM. tuberculosis strain, at ang antas ng resistensiya ng hindi nahawaan na tao.[40] Para maiwasan ang lakas ng pagkakahawa tao sa tao, ihiwalay ang mga taong may aktibo ("overt" o lantad) na TB at ilagay sila sa mga paggamot sa kontra-TB na gamot. Pagkalipas ng mga dalawang linggo ng mabisang paggamot, ang mga taong may non-resistant na mga aktibong impeksiyon ay karaniwan hindi nananatiling nakakahawa sa iba.[39] Kung ang isang tao ay nahawaan, karaniwang tatagal ito ng tatlo hanggang apat na linggo bago ang bagong nahawaan na tao ay magkakaroon ng impeksiyon sapat na para mailipat ang sakit sa iba.[41]
Pathogenesis
baguhinAng mga 90% ng mga taong nahawaan ng M. tuberculosis ay may walang palatandaan o sintomas, mga hindi aktibong TB impeksiyon (kung minsan ay tinatawag na LTBI).[42] Ang mga taong ito ay may 10% na pagkakataon sa buong buhay na ang hindi aktibong impeksiyon ay magpapatuloy sa maliwanag, aktibong sakit na tuberkulosis.[43] Para sa mga taong may HIV, ang panganib na sila ay magkakaroon ng aktibong TB ay tumataas sa halos 10% sa isang taon.[43] Kung hindi mabibigyan ng mabisang paggamot, ang dami ng kamatayan para sa kaso ng aktibong TB ay hanggang sa 66%.[3]
Nagsisimula ang impeksiyon sa TB kapag naarrating ng mycobacteria ang pulmonary alveoli, kung saan sila ay namiminsala at dumarami sa loob ng endosomes ng alveolar macrophages.[1][44] Ang pangunahing lugar ng impeksiyon sa baga, na kilala na "Ghon focus", ay nasa itaas na bahagi ng ibabang lobe, o ang ibabang bahagi ng bandang itaas na lobe.[1] Ang tuberculosis sa mga baga ay maaari ring maganap sa pamamagitan ng impeksiyon mula sa daloy ng dugo, na kilala bilang isangSimon focus. Ang Simon focus na impeksiyon ay karaniwang nakikita sa itaas na bahagi ng baga.[45] Itong nagmumula sa dugo na paglillipat ay maaari ring magkalat ng impeksiyon sa mas malalayong bahagi tulad ng sa mga kulani, bato, ang utak, at mga buto.[1][46] Naapektuhan ng tuberkulosis ang lahat ng bahagi ng katawan, ngunit sa hindi mga malamang kadahilanan bihira itong maapektuhan ang puso, mga skeletal muscle, lapay, o thyroid.[47]
Ang tuberkulosis ay inuring bilang isa sa mga sakit na pamamaga ng mga granuloma. Ang mga macrophage, T lymphocytes, B lymphocytes, at fibroblast ay ilan sa mga selyula na sama-samang bumubuo ng mga granuloma. Ang mga lymphocytes ang pumapaligid sa mga may impeksiyon na mga macrophage. Ang granuloma ang pumipigil sa pagkalat ng mycobacteria at nagbibigay ng lokal na kapaligiran para sa interaksiyon ng mga selyula para sa sistema ng resistensiya sa sakit. Ang bakterya sa loob ng granuloma ay maaaring maging hindi aktibo, na nagreresulta sa isang natatagong impeksiyong. Ang iba katangian ng mga granuloma ay ang pagkakaroon ng abnormal na kamatayan ng selyula (necrosis) sa gitna ng tubercles. Sa tingin, ang necrosis na ito ay may karakter na malambot, mala-puting keso at tinawag na caseous necrosis.[48]
Ang bakterya ng TB ay maaaring makapasok sa daloy ng dugo mula sa bahagi ng napinsalang tisyu. Maaaring kumalat ang mga ito sa buong katawan at bumuo ng maraming sentro ng impeksiyon, na lilitaw na maliit, puting tubercle sa mga tisyu.[49] Ang malubhang uri ito ng sakit na TB ay tinatawag na miliary na tuberkulosis. Ang uring ito ng TB ay pinakaraniwan sa mga bata at taong may HIV.[50] Ang mga taong mayroon nitong naihawang TB ay may mataas na bilang ng namatay kahit na paggamot (mga 30%).[14][51]
Sa maraming tao, ang impeksiyon ay lumalaki at lumiliit. Ang pagkakapinsala ng tisyu at necrosis ay madalas na binabalanse ng pagpapagaling at fibrosis.[48] Ang naapektuhan na tisyu ay napapalitan ng pagpepeklat at mga cavity na may caseous necrotic na materyal. Sa panahon ng aktibong sakit, ang ilan sa mga cavity na ito ay naisasama sa mga daan ng hangin na bronchi at ang material na ito ay maaaring mai-ubo. Ang materyal na ito ay nagtataglay ng bakterya at maaaring magkalat ng impeksiyon. Ang paggamot na may naaangkop na mga antibyotiko ang pumapatay sa bakterya at nagbibigay kakayahan para gumaling. Kapag nagamot na ang sakit, ang mga naapektuhang bahagi ay napapalitan ng peklat ng tisyu.[48]
Diyagnosis
baguhinAktibong tuberkulosis
baguhinMahirap na matukoy ang aktibong tuberculosis na batay lamang sa mga palatandaan at sintomas.[52] Mahirap ring matukoy ang sakit sa mga taong immunosuppressed.[53] Gayun pa man, ang mga taong may mga palatandaan ng sakit sa baga o constitutional symptoms na tumatagal sa mahigit sa dalawang linggo ay maaaring may TB.[53] Ang chest X-ray at sari-saring mga pag-culture sa laway at plema para sa acid-fast bacilli ay karaniwang bahagi ng simula ng pagsusuri.[53] Ang Interferon-γ ay naglalabas ng assays (o mga IGRA) at ang tuberculin na mga pagsusuri sa balat ay kapaki-pakinabang sa mahirap na mundo.[54][55] Ang mga IGRA ay may mga katulad na limitasyon sa mga taong may HIV.[55][56]
Ang tiyak na pagkakatukoy ng TB ay nagagawa kapag ang “M. tuberculosis” ay natukoy sa isang klinikal na sampol (halimbawa, laway at plema, nana, o ang biopsy tisyu). Gayun pa man, ang mahirap na culture process para sa mabagal na lumaking organismo na maaaring tumagal ng dalawa hanggang anim na linggo para sa culture ng dugo o dura.[57] Kaya ang paggamot ay madalas na nasisimulan bago pa makumpirma ng mga culture.[58]
Ang mga Nucleic acid amplification na pagsusuri at adenosine deaminasena pagsusuti ay mabilis na makatukoy ng TB.[52] Gayun pa man, ang mga pagsusuring ito ay hindi karaniwang inirerekomenda dahil bihira nitong binabago kung paano ginagamot ang isang tao.[58] Ang mga pagsusuri ng dugo para matukoy ang mga antibody ay hindi tiyak o sensitibo, kaya hindi inirerekomenda ang mga ito.[59]
Hindi aktibong tuberkulosis
baguhinAng Mantoux tuberculin skin test ay madalas na ginagamit para suriin ang mga taong mataas ang panganib para sa TB.[53] Ang mga taong dati nang nabakunahan ay maaaring magkaroon ng isang resulta na positibong mali na pagsuri.[60] Ang pagsusuri ay maaaring negatibong mali sa mga taong may sarcoidosis, Hodgkin's lymphoma, at malnutrisyon. Ang mahalaga, ang pagsusuri ay maaaring maging negatibong mali para sa mga taong may aktibong tuberkulosis. Ang[1]mga interferon gamma release assay (o mga IGRA) sa isang sampol ng dugo ay inirerekomenda para sa mga taong positibo sa pagpapasuri ng Mantoux.[58] Ang mga IGRA ay hindi apektado ng pagpapabakuna o karamihan ng mycobacteria sa kapaligiran, kaya ang mga ito ay lumilikha ng mga resulta namaling tinukoy bilang tama [61] Gayun pa man, ang ito ay apektado ng “M. szulgai,” “M. marinum,” at “M. kansasii.”[62] Ang mga IGRA ay maaaring palakihin ng pagiging sensitibo kapag ang mga ito ay ginamit sa karagdagan sa dagdag sa pagsusuri ng balat. Ngunit ang mga IGRA ay maaaring mas mababa ang pagiging sensitibo nito kaysa sa sa pagsusuri ng balat kapag ang mga ito ay solong ginagamit.[63]
Pag-iwas
baguhinAng mga pagsisikap para maiwasan at kontrolin ang tuberculosis ay batay sa pagpapabakuna ng mga sanggol at ang pagtukoy at naaangkop na paggamot ng mga aktibong kaso.[6] Ang World Health Organization ( WHO) ay nagtamo ng ilang tagumpay sa pinahusay na plano ng paggamot. May kaunting pagbaba ang nakita sa mga dami ng kaso.[6]
Mga Bakuna
baguhinSa 2011, ang magagamit lamang na bakuna ay ang bacillus Calmette–Guérin (BCG). Ang BCG ay mabisa laban sa pagkahawa ng sakit sa pagkabata, ngunit ito ay nagbibigay ng pabagu-bagong proteksiyon laban sa pagkakahawa ng TB sa baga.[64] Gayon pa man, ito ay malawakang ginagamit na bakuna sa buong mundo, na may mahigit sa 90% ng lahat ng mga bata ang nabakunahan.[6] Gayunpaman, ang resistensiya ay humihina pagkalipas ng mga sampung taon.[6] Ang tuberkulosis ay hindi karaniwan sa karamihan ng lugar sa Canada, United Kingdom, at sa Estados Unidos, kaya ang BCG ay ibinibigay lamang sa mga taong mataas ang panganib. .[65][66][67] Ang isang dahilan na hindi gamitin ang bakuna ay ginagawa itong positibong mali ang tuberculin na pagsusuri sa balat na ginagawa ang pagsuri ito na walang silbi upang i-screen ang sakit.[67] Ang mga bagong bakuna ay kasakuluyan ginagawa.[6]
Kalusugan ng Publiko
baguhinIdineklara ng World Health Organization ang TB na isang “pandaigdigang emerhensiya sa kalusugan” noong 1993.[6] Noong 2006, binuo ng Stop TB Partnership ang Pandaigdigang Plano para Pigilan ang Tuberkulosis na naglalayon na iligtas ang 14 milyong buhay sa 2015.[68] Ang ilang mga layunin na kanilang itinalaga ay malamang na hindi na makakamit sa 2015, karamihan dahil pagtaas ng HIV na kaugnay sa tuberculosis at ang paglitaw ng maraming tuberkulosis na di tinatablan ng gamot o multiple drug-resistant tuberculosis (MDR-TB).[6] Ang sistema ng pag-uuri ng tuberkulosis na ginawa ng American Thoracic Society ay ginagamit sa mga programa sa kalusugan ng publiko.[69]
Pangangasiwa
baguhinAng paggamot ng TB ay gumagamit ng mga antibyotiko para patayin ang bakterya. Ang epektibong paggamot ng TB ay mahirap dahil sa hindi karaniwang istraktura at kemikal na komposisyon ng mycobacterial cell wall. Ang cell wall ay pinipigilan ang mga gamot at ginagawang hindi mabisa ang maraming antibiyotiko.[70] Ang dalawang antibiyotiko karaniwang ginagamit ay ang isoniazid at rifampicin, at ang mga paggamot ay maaaring tumagal ng mga buwan.[40] Ang paggamot ng hindi aktibong TB ay kadalasan ay gumagamit ng isang antibiyotiko.[71] Ang aktibong sakit na TB ay pinakabisang magagamot gamit ang mga kumbinasyon ng maraming antibiyitiko para mabawasan ang panganib na ang bakterya ay makakagawa ng paglaban sa antibyotiko.[6] Ang mga tao na may hindi aktibong impeksiyon ay ginagamot din para pigilan ang mga itong magkaroon ng aktibong sakit na TB sa kalaunan sa buhay.[71] Inirerekomenda ng WHO ang terapewtika na direktang binabantayan. Sa terapwetikang ito, binabantayan ng health care provider na iniinom ng tao ang kanyang mga gamot. Ang layunin ay bawasan ang bilang ng mga taong hindi wasto ang pag-inom ng mga antibiyotiko.[72] Gayupaman, ang ebidensiyang susuporta sa terapwetika direktang pagmasid ay mahina.[73] Epektibo ang mga pamamaraan na nagpapaalala sa mga tao na ang paggamot ay mahalaga.[74]
Bagong pagsimula
baguhinNitong 2010, ang inirerekomendang paggamot ng bagong pagsimula ng tuberkulosis sa baga ay ang kumbinasyon ng antibiyotiko para sa anim na buwan. Para sa unang dalawang buwan, magbigay ng rifampicin, isoniazid, pyrazinamide, at ethambutol. Para sa huling apat na buwan, mabigay ng rifampicin at isoniazid.[6] Kung saan malakas ang paglaban sa isoniazid, magagamit sa halip ang ethambutol para sa huling apat na buwan.[6]
Pabalik-balik na sakit
baguhinKung babalik ang tuberkulosis, magsagawa ng mga pagsusuri para matukoy kung alin mga antibiyotiko ito sensitibo bago tukuyin ang paggamot.[6] Kung matutukoy ang multiple drug-resistant TB o ang TB na di tinatablan ng maraming gamot (MDR-TB), inirerekomenda ang paggamot sa hindi bababa sa apat na mabisang antibiyotikong para sa 18–24 na buwan.[6]
Paglaban sa Gamot
baguhinAng pangunahing paglaban ay nagaganap kapag ang isang tao ay nahawa ng resistant strain ng TB. Ang taong lubos na madaling tablan ng TB ay maaaring magkaroon ng pangalawang (nakuha) na paglaban sa panahon ng terapwetika . Ang isang tao ay maaaring magkaroon ng pangalawang paglaban dahil sa kakulangan ng paggamot, kung hindi nila iniinom ang iniresetang naaangkop na plano (kakulangan ng pagsunod), o kung gamit nila ng mababang kalidad na gamot.[75] Ang TB na may paglaban sa gamot ay isang seryosong problema sa kalusugan ng publiko sa maraming mahirap na bansa. Ang paggamot ng TB na may paglaban sa gamot ay mas matagal at mangangailangan ng mas mahal na mga gamot. Binibigyang-kahulugan ang MDR-TB bilang paglaban sa dalawang pinakamabisang nangungunang gamot sa TB: rifampicin at isoniazid. TB na malawakang lumalaban sa gamot ay ang paglaban sa tatlo o higit pa sa anim na klase ng pumapangalawang mga gamot.[76] TB na ganap na lumalaban sa gamot ay paglaban sa lahat ng mga gamot na kasalukuyang ginagamit. Ang ganap na paglaban ng gamot sa TB ay unang naobserbahan noong 2003 sa Italya, ngunit hindi ito malawakang naiulat hanggang noong 2012.[77]
Kahihinatnan ng sakit
baguhinAng pagpapatuloy mula sa impeksiyon ng TB sa malinaw na sakit na TB ay nagaganap kapag malabanan ng bacilli ang mga panlaban ng sistema ng resistensiya at magsisimulang dumami. Sa pangunahing sakit na TB (mga 1–5% ng mga kaso), ang pagpapatuloy na ito ay nagaganap sa pagkatapos ng inisyal na impeksiyon.[1] Gayon pa man, sa kadalasan, ang hindi aktibong impeksiyon ay nagaganap nang walang halatang sintomas.[1] Ang mga hindi aktibong bacilli ay gumagawa ng aktibong tuberculosis sa 5–10% ng mga hindi aktibong kaso, at madalas ay nagaganap ito maraming taon pagkalipas ng impeksiyon.[8]
Ang panganib ng muling pag-aktiba ay tumataas na may immunosuppression, tulad ng idinulot ng impeksiyon ng HIV. Sa mga taong parehong nahawa ng “M. tuberculosis” at HIV, ang panganib ng muling pag-aktiba aktibo ay tumataas sa 10% kada taon.[1] Ang mga pag-aaral na gumagamit ng mga DNA fingerprint ng mga “M. tuberculosis” strain ay nagpapakita na ang muling pagkakaroon ng impeksiyon ay nagdudulot ng pagbabalik ng TB nang mas madalas kaysa sa dating inakala.[78] Ang muling pagkakaroon ng impeksiyon ang maaaring basehan para sa mahigit na 50% ng muling pagiging aktibong kaso sa mga lugar kung saan karaniwan ang TB.[79] Ang tsansa ng pagkamatay mula sa tuberculosis ay mga 4% simula ng 2008, bumaba mula sa 8% noong 1995.[6]
Epidemiyolohiya
baguhinHalos isang-katlo ng populasyon ng mundo ay nagkaroon ng “M. tuberculosis.” Ang isang bagong impeksiyon ay nagaganap bawat segundo sa isang pandaigdigang sukatan.[3] Gayunpaman, karamihan sa impeksiyon na may “M. tuberculosis” ay hindi nagdudulot ng sakit na TB,[81] at 90–95% ng mga impeksiyon ay nanatiling walang sintomas.[42] Noong 2007, mayroong tinatayang 13.7 milyaon na pabalik-balik na aktibong mga kaso.[4] Noong 2010, mayroon 8.8 milyong mga bagong kaso ng sinuring TB, at 1.45 milyong pagkamatay, karamihan sa mga ito ay nagaganap sa deaths, most of these occurring in mga mahihirap na bansa.[5] Sa mga 1.45 milyon na pagkamatay, humigit-kumulang 0.35 milyon ang nagaganap sa mga tao na kasamang nagkaroon ng HIV.[82]
Ang tuberculosis ay ang pangalawang pinakakaraniwang sanhi ng kamatayan mula sa sakit na nakakahawa (matapos mamatay dahil sa HIV o AIDS).[9] Ang Ang aktwal na bilang ng mga kaso ng tuberkulosis ("paglaganap") ay bumababa simula pa noong 2005. Ang mga bagong kaso ng tuberkulosis ("pangyayari") ay bumama simula pa noong 2002.[5] Nakamit ng Tsina ang pagtiyak na pagsulong. Nabawasan ng Tsina ang bilang ng namamatay sa TB ng mga 80% sa pagitan ng 1990 at 2010.[82] Ang tuberkulosis pinakakaraniwan sa mga mahihirap na bansa. Humigit-kumulang 80% ng populasyon sa maraming taga-Asya at taga-Africa na mga bansa ang positibo sa pagsusuri sa mga pagsusuri ng tuberculin, ngunit 5–10% lamang ng populasyon ng Estados Unidos na sinuring positibo.[1] Umaasa ang mga eksperto na ang TB ay maaring makontrol ng ganap. Gayunpaman, maraming dahilan ang bumubuo kabuuang pagkontrol ng TB na malamang hindi. Ang epektibong bakuna ay mahirap para gawin. Ito ay mahal at matagal para masuri ang sakit. Tumatagal ng mga buwan ang paggamot. Mas maraming mga tao na may HIV ang nahahawa ng TB. Ang mga paglaban sa gamot sa TB ay lumabas noong mga 1980.[6]
Noong 2007, ang bansang may pinakamataas na tinantiyang bilang ng itinalang mga kaso ng TB ay Swaziland, may 1,200 na kaso sa bawat 100,000 na mga tao. Ang India ang may pinakamalaking kabuuan ng paglaganap, na may tinatantiyang 2.0 milyon ng mga bagong kaso.[4] Sa mga mahihirap na mga bansa, ang tuberkulosis ay hindi gaanong karaniwan at pangunahing makikita sa mga lugar ng lungsod. Noong 2010, ang bilang ng TB sa kada 100,000 na mga tao sa iba’t ibang lugar sa mundo ay: pandaigdigan 178, Africa 332, ang mga Amerika 36, Silangang Mediterranea 173, Europa 63, Timong Silangang Asya 278, at Kanlurang Pasipiko 139.[82] Sa Canada at Australya, ang tuberkulosis ay mas maraming beses na mas karaniwan sa mga katutubong tao, lalong-lalo na sa malalayong lugar.[84][85] Sa Estados Unidos, ang mga Katutubo ay may limang beses na mas mataas ang bilang ng mga namatay mula sa TB.[86]
Ang paglaganap ng TB ay nagbabago ayon sa edad. Sa Africa, ito ay pangunahing umaapekto sa mga taong nasa pagitan ng 12 hanggang 18 taong gulang at mga batang nasa tamang gulang.[87] Gayun pa man, sa mga bansang ang bilang ng paglaganap ay malaki ang ibinaba (tulad ng Estados Unidos), ang TB ay pangunahing sakit ng matatandang tao at mga taong may kahinaan ng resistensiya ng katawan.[1][88]
Kasaysayan
baguhinAng tuberkulosis ay naroroon na sa mga tao mula ng panahong sinauna.[6] Ang pinakamaagang hindi malinaw na pagkatuklas ng “M. tuberculosis” ay napalolooban ng ebidensiya ng sakit sa mga labi ng bison na may petsa na humigit-kumulang noong nakalipas na mga 17,000 taon.[89] Gayun pa man, hindi malinaw kung ang tuberculosis ay nanggaling sa mga baka, at pagkatapos ay nailipat sa mga tao, o kung ito ay nailipat mula sa isang karaniwang ninuno.[90] Pinaniwalaan minsan ng mga siyentipiko na nakuha ng mga tao ang MTBC mula sa mga hayop sa panahon ng pagsasanay ng mga hayop. Gayun pa man, ang mga gene ng “M. tuberculosis” complex (MTBC) sa mga tao ay ihinambing sa MTBC ng mga hayop, at ang teoryang iyon ay napatunayang mali. Ang parehong strain ng tuberculosis bacteria ay may magkaparehong ninuno, na maaaring naihawa sa mga tao na mas maaga sa Neolithic Revolution.[91] Ang mga labi ng buto ay ipinakikita na ang mga sinaunang tao na (4000 BC) nagkaroon ng TB. Nakita ng mga mananaliksik na may tubercular decay ang mga gulugod ng taga-Ehipto na mga mummy na may petsang mula 3000–2400 BC.[92] Ang "Phthisis" ay isang Griyegong salita para sa “consumption,” na isang lumang katawagan para sa pulmonary tuberculosis.[93] Mga 460 BC, natukoy ni Hippocrates ang phthisis bilang pinakalaganap na sakit ng panahong iyon. Ang mga taong may phthisis ay nagkarron ng mga lagnat at umuubo ng dugo. Halos lahat ng phthisis noon ay nakamamatay.
[94] Ayon sa mga pag-aaral sa Genetic na nagmumungkahi na nagkaroon ng TB sa America mula ng mga taong 100 AD.[95]
Bago ang Industrial Revolution, ayon sa alamat ay laging nauugnay ang tuberculosis sa mga bampira. Kapag ang isang miyembro ng pamilya ay namatay mula dito, ang ibang nahawang miyembro ay unti-unting hihina ang kalusugan. Naniniwala ang mga taong ang original na taong may TB ang sumasaid ng buhay ng mga ibang miyembro ng pamilya.[96]
Ang pulmunaryong anyo na nauugnay sa tubercles ay naitatag bilang isang patolohiya ni Dr Richard Morton noong 1689.[97][98] Gayunpaman, ang TB ay may mga iba’t-ibang sintomas, kaya ang TB ay hindi natukoy bilang isang sakit hanggang noong 1820. Hindi ito napangalanang tuberculosis hanggang noong 1839 ni J. L. Schönlein.[99] Noong mga taong 1838–1845, dinala ni Dr. John Croghan, ang may-ari ng Mammoth Cave, ang mga taong may tuberculosis sa kuweba sa pag-asang ng paggamot ng sakit sa patuloy temperatura at kalinasan ng hangin sa kuweba: sila’y namatay sa loob ng isang taon.[100] Binuksan ni Hermann Brehmer ang unang TB sanatoriumnoon 1859 sa Sokołowsko, Poland.[101]
Ang bacillus na sanhi ng tuberculosis, ang “Mycobacterium tuberculosis,” ay natukoy at nailarawan noong 24 Marso 1882 ni Robert Koch. Natanggap niya ang Nobel Prize sa physiology o medisina noong 1905 para sa pagtuklas nito.[102] Si Koch ay hindi naniniwala na ang bovine (baka) at ang sakit na tuberculosis sa tao ay magkatulad. Ang paniniwalang ito ang umantala sa pagkakilala na ang nahawaan na gatas ang pinagmulan ng impeksiyon. Kinalaunan, ang panganib ng pagdadala mula sa pinagmulang ito ay biglaang bumaba dahil sa pagkaimbento ng proseso ng pasteurization. Inanunsyo ni Koch na ang isang katas ngglycerine ng tubercle bacilli bilang isang "lunas" para sa tuberkulosis noong 1890. Tinawag niya itong “tuberculin.” Kahit na ang “tuberculin” ay hindi epektibo, binago ito bilang isang screening test kung may pagkakaroon ng presymptomatic na tuberkulosis.[103]
Sina Albert Calmette at Camille Guérin ang unang nagtamo ng tagumpay sa pagbabakuna laban sa tuberkulosis noong 1906. Gumamit sila ng attenuated bovine-strain tuberculosis, at tinawag nila ang bakuna na BCG (bacillus of Calmette and Guérin). Ang bakuna na BCG ay unang ginamit sa mga tao noong 1921 sa France.[104] Gayun pa man, ang bakuna na BCG ay nakatanggap ng malawakang pagttanggap lamang samalawakang natanggap lang ng marami ang BCG na bakuna sa USA, Great Britain, at Germany pagkatapos ng Ikalawang Pandaigdigang Digmaan.[105]
Ang tuberkulosis ang naging sanhi ng pinakamalawak na pagkabahala ng publiko noong ika-19 at unang bahagi ng ika-20 na dekada bilang isang endemic o laganap na sakit ng mahihirap na lunsod. Noong 1815, isa sa apat na namamatay sa Inglatera ay dahil sa "consumption." Pagdating ng 1918, ang TB ang naging dahilan sa isa sa anim na pagkamatay sa Pransiya. Pagkatapos matukoy ng mga siyentipiko na ang sakit ay nakakahawa noong mga 1880, ang TB ay inilagay sa isang notifiable disease na listahan sa Britanya. Nagsimula ang mga kampanya na nagpapahinto sa mga tao na dumura sa mga pampublikong lugar at ang mga nahawaang mahihirap ay “hinikayat” na pumasok sa sanatoria na kahintulad ng mga kulungan. (Ang sanatoria para sa mga middle at upper class ay nag-aalok ng napakagandang pangangalaga at palagiang medikal na pangangalaga.)[101] Ang sanatoria ay dapat sanang nagbigay ng benepisyo ng "sariwang hangin" at pagtatrabaho. Ngunit kahit pa nasa pinakamagagandang kondisyon, ang 50% ng mga tao na pumasok ay namamatay sa loob ng limang taon (“ca.” 1916).[101]
Sa Europa, ang bilang ng tuberkulosis ay nagsimulang tumaas noong mga unang bahagi ng 1600. Ang TB ay umabot sa pinakatuktok na antas sa Europa noong mga 1800 noong naging sanhi ito ng halos 25% ng lahat ng pagkamatay.[106] Ang dami ng pagkamatay ay bumaba sa halos 90% noong mga 1950.[107] Ang pagbuti ng kalusugan ng publiko ay lubos na nagpababa ng bilang ng tuberkulosis kahit bago pa dumating ang streptomycin at ng iba pang mga antibiotic ang ginamit. Gayun pa man, ang sakit ay nanatiling isang mahalagang banta sa kalusugan ng publiko. Noong ang Medical Research Council ay nabuo sa Britanya noong 1913, ang pangunahing intensiyon nito ay ang pagsasaliksik ng tuberkulosis.[108]
Noong 1946, ang pagkakabuo ng antibiotic na streptomycin ang nagpatotoo ng mabisang paggamot at lunas ng TB. Bago inilabas ang gamot na ito, ang tanging paggamot (bukod sa sanatoria) ay ang operasyon.. Ang "pneumothorax na pamamaraan" ay pinapaimpis ang isang nahawang baga upang "ipahinga" ito at hayaan ang sugat ng tuberkulosis na gumaling.[109] Ang paglabas ng MDR-TB ang muling nagpakilala sa operasyon bilang isang opsyon sa loob ng katanggap-tanggap na pamantayan ng pangangalaga sa paggamot ng mga impeksiyon sa TB. Ang kasalukuyang mga operasyon ay kabilang ang pagtanggal ng pathological chest cavities ("bullae") sa baga upang mabawasan ang bilang ng bacteria at dagdagan ang pagkakalantad ng natitirang bakterya sa mga gamot na nasa daluyan ng dugo. Ang paraang ito ay sabay-sabay na binabawasan ang kabuuan laman ng mga bakterya at dinadagdagan ang pagiging epektibo ng terapwetika ng systemic antibiotic.[110] Kahit pa umaasa ang mga dalubhasa na ganap na maalis ang TB (cf. bulutong), ang pagtaas ng mga drug-resistant strain (o di tinatablan ng gamot na strain) noon mga 1980 ay nagpahirap sa pagpuksa ng TB. Ang muling paglabas ng tuberkulosis ay nagresulta sa deklarasyon ng isang pandaigdigang emerhensiya sa pangkalusugan ng WHO noong 1993.[111]
Ang lipunan at kultura
baguhinAng World Health Organization at ang Bill and Melinda Gates Foundation ay nabibigay ng suporta sa isang bagong mabisang diagnostic test para magamit ng low- at middle-income na mga bansa.[112][113] Simula 2011, marami mga mahihirap ang mayroon daan sa microscopy sputum.[114]
Noong 2010, ang India ang may pinakamataas na kabuuang bilang ng mga kaso ng TB sa buong mundo. Isa sa dahilan ang hinidi magandang pamamahala ng karamdaman ng pribadong sektor na nangangalaga ng kalusugan. Ang mga programang tulad ng Revised National Tuberculosis Control Program ang tumutulong para mabawasan ang mga antas ng TB sa mga taong nakakatanggap ng pampublikong pangangalaga ng kalusugan.[115][116] Ang World Tuberculosis Day ay ipinagdiriwang taon-taon tuwing Marso 24.
Pananaliksik
baguhinAng BCG na bakuna ay may mga limitasyon, at pananaliksik upang gumawa ng mga bakuna sa TB ay patuloy.[117] May mga ilang potensiyal na kandidato ay kasalukuyang nasa phase I at II na klinikal na pagsubok.[117] Ang dalawang pangunahing paraan ay sinusubukan upang gawin mapabuti pagiging epektibo ng mga magagamit na bakuna. Ang isang paraan ay may kinalaman sa pagdagdag ng subunit na bakuna sa BCG. Ang ibang estratehiya ay sinusubukang gumawa ng bago at mas mabuting mga live vaccine.[117] Ang MVA85A ay isang halimbawa ng isang subunit na bakuna na kasalukuyang sinusubukan sa Timog Africa. Ang MVA85A ay batay sa genetically na binagong vaccinia virus.[118] Ang pag-asa na ang mga bakuna ay magkakaroon ng isang makabuluhang papel sa paggamot ng mga hindi aktibo at aktibong sakit.[119]
Upang humikayat ng karagdagang pagtuklas, ang mga mananaliksik at gumagawa ng patakaran ay nagsusulong ng bagong pang-ekonomiyang modelo ng paggawa ng bakuna, kabilang ang mga papremyo, mga insentibo sa buwis, at mga advance market commitment(o paunang pangako na pamilihan).[120][121] May mga ilang grupo na kabilang sa pananaliksik, pati na ang Stop TB Partnership,[122] ang South African Tuberculosis Vaccine Initiative, at ang Aeras Global TB Vaccine Foundation.[123] Ang Aeras Global TB Vaccine Foundation ay nakatanggap ng isang regalo na higit sa $280 milyon (US) mula sa Bill and Melinda Gates Foundation upang gumawa at magbigay ng lisensya ng pinabuting bakuna laban sa tuberkulosis para gamitin sa mga bansang may problema.[124][125]
Sa ibang mga hayop
baguhinNahahawahan ng mycobacteria ang maraming iba’t-ibang hayop, kabilang ang mga ibon,[126] mga daga,[127] at mga reptilya.[128] Ang mga subspecie na “Mycobacterium tuberculosis” ay bihira sa mga mabangis na hayop.[129] Isang pagsisikap para lipulin ang bovine tuberculosis na sanhi ng “Mycobacterium bovis” mula sa mga grupo ng baka at usa ng New Zealand ay naging medyo matagumpay.
[130] Ang mga pagsisikap sa Britanya ay hindi masyadong naging matagumpay.[131][132]
Mga Sanggunian
baguhin- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 1.13 1.14 1.15 1.16 Kumar V, Abbas AK, Fausto N, Mitchell RN (2007). Robbins Basic Pathology (ika-8th (na) edisyon). Saunders Elsevier. pp. 516–522. ISBN 978-1-4160-2973-1.
{{cite book}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Konstantinos A (2010). "Testing for tuberculosis". Australian Prescriber. 33 (1): 12–18.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ 3.0 3.1 3.2 3.3 3.4 "Tuberculosis Fact sheet N°104". World Health Organization. Nobyembre 2010. Nakuha noong 26 Hulyo 2011.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ 4.0 4.1 4.2 World Health Organization (2009). "Epidemiology" (PDF). Global tuberculosis control: epidemiology, strategy, financing. pp. 6–33. ISBN 978-92-4-156380-2. Nakuha noong 12 Nobyembre 2009.
{{cite book}}: Unknown parameter|chapterurl=ignored (|chapter-url=suggested) (tulong)CS1 maint: date auto-translated (link)[patay na link] - ↑ 5.0 5.1 5.2 5.3 5.4 World Health Organization (2011). "The sixteenth global report on tuberculosis" (PDF).
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ 6.00 6.01 6.02 6.03 6.04 6.05 6.06 6.07 6.08 6.09 6.10 6.11 6.12 6.13 6.14 6.15 6.16 6.17 6.18 6.19 6.20 6.21 Lawn, SD; Zumla, AI (2 Hulyo 2011). "Tuberculosis". Lancet. 378 (9785): 57–72. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Schiffman G (15 Enero 2009). "Tuberculosis Symptoms". eMedicineHealth.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ 8.0 8.1 8.2 8.3 Peter G. Gibson; Michael Abramson, pat. (2005). Evidence-based respiratory medicine (ika-1. publ. (na) edisyon). Oxford: Blackwell. p. 321. ISBN 978-0-7279-1605-1.
{{cite book}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga patnugot (link) - ↑ 9.0 9.1 9.2 9.3 9.4 9.5 9.6 9.7 Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (ika-7th (na) edisyon). Philadelphia, PA: Churchill Livingstone/Elsevier. pp. Chapter 250. ISBN 978-0-443-06839-3.
{{cite book}}:|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Behera, D. (2010). Textbook of pulmonary medicine (ika-2nd ed. (na) edisyon). New Delhi: Jaypee Brothers Medical Pub. p. 457. ISBN 978-81-8448-749-7.
{{cite book}}:|edition=has extra text (tulong)CS1 maint: date auto-translated (link) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 549. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (tulong) - ↑ 12.0 12.1 Golden MP, Vikram HR (2005). "Extrapulmonary tuberculosis: an overview". American family physician. 72 (9): 1761–8. PMID 16300038.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Kabra, [edited by] Vimlesh Seth, S.K. (2006). Essentials of tuberculosis in children (ika-3rd ed. (na) edisyon). New Delhi: Jaypee Bros. Medical Publishers. p. 249. ISBN 978-81-8061-709-6.
{{cite book}}:|edition=has extra text (tulong);|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 14.0 14.1 Ghosh, editors-in-chief, Thomas M. Habermann, Amit K. (2008). Mayo Clinic internal medicine : concise textbook. Rochester, MN: Mayo Clinic Scientific Press. p. 789. ISBN 978-1-4200-6749-1.
{{cite book}}:|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Southwick F (10 Disyembre 2007). "Chapter 4: Pulmonary Infections". Infectious Diseases: A Clinical Short Course, 2nd ed. McGraw-Hill Medical Publishing Division. p. 104. ISBN 0-07-147722-5. Inarkibo mula sa orihinal noong 13 Mayo 2009. Nakuha noong 31 Enero 2014.
{{cite book}}:|archive-date=/|archive-url=timestamp mismatch (tulong); More than one of|pages=at|page=specified (tulong)CS1 maint: date auto-translated (link) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 525. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (tulong) - ↑ Niederweis M, Danilchanka O, Huff J, Hoffmann C, Engelhardt H (2010). "Mycobacterial outer membranes: in search of proteins". Trends in Microbiology. 18 (3): 109–16. doi:10.1016/j.tim.2009.12.005. PMC 2931330. PMID 20060722.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 18.0 18.1 Madison B (2001). "Application of stains in clinical microbiology". Biotech Histochem. 76 (3): 119–25. doi:10.1080/714028138. PMID 11475314.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Parish T, Stoker N (1999). "Mycobacteria: bugs and bugbears (two steps forward and one step back)". Molecular Biotechnology. 13 (3): 191–200. doi:10.1385/MB:13:3:191. PMID 10934532.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Medical Laboratory Science: Theory and Practice. New Delhi: Tata McGraw-Hill. 2000. p. 473. ISBN 0-07-463223-X.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Piot, editors, Richard D. Semba, Martin W. Bloem; foreword by Peter (2008). Nutrition and health in developing countries (ika-2nd ed. (na) edisyon). Totowa, NJ: Humana Press. p. 291. ISBN 978-1-934115-24-4.
{{cite book}}:|edition=has extra text (tulong);|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ van Soolingen D; atbp. (1997). "A novel pathogenic taxon of the Mycobacterium tuberculosis complex, Canetti: characterization of an exceptional isolate from Africa". International Journal of Systematic Bacteriology. 47 (4): 1236–45. doi:10.1099/00207713-47-4-1236. PMID 9336935.
{{cite journal}}: Unknown parameter|author-separator=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Niemann S; atbp. (2002). "Mycobacterium africanum Subtype II Is Associated with Two Distinct Genotypes and Is a Major Cause of Human Tuberculosis in Kampala, Uganda". J. Clin. Microbiol. 40 (9): 3398–405. doi:10.1128/JCM.40.9.3398-3405.2002. PMC 130701. PMID 12202584.
{{cite journal}}: Unknown parameter|author-separator=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Niobe-Eyangoh SN; atbp. (2003). "Genetic Biodiversity of Mycobacterium tuberculosis Complex Strains from Patients with Pulmonary Tuberculosis in Cameroon". J. Clin. Microbiol. 41 (6): 2547–53. doi:10.1128/JCM.41.6.2547-2553.2003. PMC 156567. PMID 12791879.
{{cite journal}}: Unknown parameter|author-separator=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Thoen C, Lobue P, de Kantor I (2006). "The importance ofMycobacterium bovis as a zoonosis". Vet. Microbiol. 112 (2–4): 339–45. doi:10.1016/j.vetmic.2005.11.047. PMID 16387455.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Acton, Q. Ashton (2011). Mycobacterium Infections: New Insights for the Healthcare Professional. ScholarlyEditions. p. 1968. ISBN 978-1-4649-0122-5.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Pfyffer, GE; Auckenthaler, R, van Embden, JD, van Soolingen, D (1998 Oct-Dec). "Mycobacterium canettii, the smooth variant of M. tuberculosis, isolated from a Swiss patient exposed in Africa". Emerging infectious diseases. 4 (4): 631–4. PMID 9866740.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Panteix, G; Gutierrez, MC, Boschiroli, ML, Rouviere, M, Plaidy, A, Pressac, D, Porcheret, H, Chyderiotis, G, Ponsada, M, Van Oortegem, K, Salloum, S, Cabuzel, S, Bañuls, AL, Van de Perre, P, Godreuil, S (2010 Aug). "Pulmonary tuberculosis due to Mycobacterium microti: a study of six recent cases in France". Journal of medical microbiology. 59 (Pt 8): 984–9. PMID 20488936.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ American Thoracic Society (1997). "Diagnosis and treatment of disease caused by nontuberculous mycobacteria. This official statement of the American Thoracic Society was approved by the Board of Directors, March 1997. Medical Section of the American Lung Association". Am J Respir Crit Care Med. 156 (2 Pt 2): S1–25. PMID 9279284.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ World Health Organization. "Global tuberculosis control–surveillance, planning, financing WHO Report 2006". Nakuha noong 13 Oktubre 2006.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Chaisson, RE; Martinson, NA (13 Marso 2008). "Tuberculosis in Africa--combating an HIV-driven crisis". The New England Journal of Medicine. 358 (11): 1089–92. doi:10.1056/NEJMp0800809. PMID 18337598.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Griffith D, Kerr C (1996). "Tuberculosis: disease of the past, disease of the present". J Perianesth Nurs. 11 (4): 240–5. doi:10.1016/S1089-9472(96)80023-2. PMID 8964016.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ ATS/CDC Statement Committee on Latent Tuberculosis Infection (200). "Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society". MMWR Recomm Rep. 49 (RR–6): 1–51. PMID 10881762.
{{cite journal}}:|author1=has generic name (tulong); Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ van Zyl Smit, RN; Pai, M, Yew, WW, Leung, CC, Zumla, A, Bateman, ED, Dheda, K (2010 Jan). "Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD". The European respiratory journal : official journal of the European Society for Clinical Respiratory Physiology. 35 (1): 27–33. PMID 20044459.
These analyses indicate that smokers are almost twice as likely to be infected with TB and to progress to active disease (RR of ∼1.5 for latent TB infection (LTBI) and RR of ∼2.0 for TB disease). Smokers are also twice as likely to die from TB (RR of ∼2.0 for TB mortality), but data are difficult to interpret because of heterogeneity in the results across studies.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Restrepo, BI (15 Agosto 2007). "Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 45 (4): 436–8. doi:10.1086/519939. PMC 2900315. PMID 17638190.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Möller, M; Hoal, EG (2010 Mar). "Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis". Tuberculosis (Edinburgh, Scotland). 90 (2): 71–83. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Cole E, Cook C (1998). "Characterization of infectious aerosols in health care facilities: an aid to effective engineering controls and preventive strategies". Am J Infect Control. 26 (4): 453–64. doi:10.1016/S0196-6553(98)70046-X. PMID 9721404.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Nicas M, Nazaroff WW, Hubbard A (2005). "Toward understanding the risk of secondary airborne infection: emission of respirable pathogens". J Occup Environ Hyg. 2 (3): 143–54. doi:10.1080/15459620590918466. PMID 15764538.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 39.0 39.1 Ahmed N, Hasnain S (2011). "Molecular epidemiology of tuberculosis in India: Moving forward with a systems biology approach". Tuberculosis. 91 (5): 407–3. doi:10.1016/j.tube.2011.03.006. PMID 21514230.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ 40.0 40.1 "Core Curriculum on Tuberculosis: What the Clinician Should Know" (PDF) (ika-5th (na) edisyon). Centers for Disease Control and Prevention (CDC), Division of Tuberculosis Elimination. 2011. p. 24.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ "Causes of Tuberculosis". Mayo Clinic. 21 Disyembre 2006. Nakuha noong 19 Oktubre 2007.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ 42.0 42.1 Skolnik, Richard (2011). Global health 101 (ika-2nd ed. (na) edisyon). Burlington, MA: Jones & Bartlett Learning. p. 253. ISBN 978-0-7637-9751-5.
{{cite book}}:|edition=has extra text (tulong)CS1 maint: date auto-translated (link) - ↑ 43.0 43.1 editors, Arch G. Mainous III, Claire Pomeroy, (2009). Management of antimicrobials in infectious diseases : impact of antibiotic resistance (ika-2nd rev. ed. (na) edisyon). Totowa, N.J.: Humana. p. 74. ISBN 978-1-60327-238-4.
{{cite book}}:|edition=has extra text (tulong);|last=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: extra punctuation (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Houben E, Nguyen L, Pieters J (2006). "Interaction of pathogenic mycobacteria with the host immune system". Curr Opin Microbiol. 9 (1): 76–85. doi:10.1016/j.mib.2005.12.014. PMID 16406837.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Khan (2011). Essence Of Paediatrics. Elsevier India. p. 401. ISBN 978-81-312-2804-3.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Herrmann J, Lagrange P (2005). "Dendritic cells and Mycobacterium tuberculosis: which is the Trojan horse?". Pathol Biol (Paris). 53 (1): 35–40. doi:10.1016/j.patbio.2004.01.004. PMID 15620608.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Agarwal R, Malhotra P, Awasthi A, Kakkar N, Gupta D (2005). "Tuberculous dilated cardiomyopathy: an under-recognized entity?". BMC Infect Dis. 5 (1): 29. doi:10.1186/1471-2334-5-29. PMC 1090580. PMID 15857515.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 48.0 48.1 48.2 Grosset J (2003). "Mycobacterium tuberculosis in the Extracellular Compartment: an Underestimated Adversary". Antimicrob Agents Chemother. 47 (3): 833–6. doi:10.1128/AAC.47.3.833-836.2003. PMC 149338. PMID 12604509.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Crowley, Leonard V. (2010). An introduction to human disease : pathology and pathophysiology correlations (ika-8th ed. (na) edisyon). Sudbury, Mass.: Jones and Bartlett. p. 374. ISBN 978-0-7637-6591-0.
{{cite book}}:|edition=has extra text (tulong)CS1 maint: date auto-translated (link) - ↑ Anthony, Harries (2005). TB/HIV a Clinical Manual (ika-2nd (na) edisyon). Geneva: World Health Organization. p. 75. ISBN 978-92-4-154634-8.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Jacob, JT; Mehta, AK, Leonard, MK (2009 Jan). "Acute forms of tuberculosis in adults". The American journal of medicine. 122 (1): 12–7. PMID 19114163.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ 52.0 52.1 Bento, J; Silva, AS, Rodrigues, F, Duarte, R (2011 Jan-Feb). "[Diagnostic tools in tuberculosis]". Acta medica portuguesa. 24 (1): 145–54. PMID 21672452.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ 53.0 53.1 53.2 53.3 Escalante, P (2009 Jun 2). "In the clinic. Tuberculosis". Annals of internal medicine. 150 (11): ITC61-614, quiz ITV616. PMID 19487708.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Metcalfe, JZ; Everett, CK, Steingart, KR, Cattamanchi, A, Huang, L, Hopewell, PC, Pai, M (2011 Nov 15). "Interferon-γ release assays for active pulmonary tuberculosis diagnosis in adults in low- and middle-income countries: systematic review and meta-analysis". The Journal of infectious diseases. 204 Suppl 4: S1120-9. PMID 21996694.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ 55.0 55.1 Sester, M; Sotgiu, G, Lange, C, Giehl, C, Girardi, E, Migliori, GB, Bossink, A, Dheda, K, Diel, R, Dominguez, J, Lipman, M, Nemeth, J, Ravn, P, Winkler, S, Huitric, E, Sandgren, A, Manissero, D (2011 Jan). "Interferon-γ release assays for the diagnosis of active tuberculosis: a systematic review and meta-analysis". The European respiratory journal : official journal of the European Society for Clinical Respiratory Physiology. 37 (1): 100–11. PMID 20847080.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Chen, J; Zhang, R, Wang, J, Liu, L, Zheng, Y, Shen, Y, Qi, T, Lu, H (2011 Nov 15). "Interferon-gamma release assays for the diagnosis of active tuberculosis in HIV-infected patients: systematic review and meta-analysis". The Journal of infectious diseases. 204 Suppl 4: S1120-9. PMID 21996694.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Diseases, Special Programme for Research & Training in Tropical (2006). Diagnostics for tuberculosis : global demand and market potential. Geneva: World Health Organization on behalf of the Special Programme for Research and Training in Tropical Diseases. p. 36. ISBN 978-92-4-156330-7.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ 58.0 58.1 58.2 Padron:NICE
- ↑ Steingart, KR; Flores, LL, Dendukuri, N, Schiller, I, Laal, S, Ramsay, A, Hopewell, PC, Pai, M (2011 Aug). "Commercial serological tests for the diagnosis of active pulmonary and extrapulmonary tuberculosis: an updated systematic review and meta-analysis". PLoS medicine. 8 (8): e1001062. doi:10.1371/journal.pmed.1001062. PMC 3153457. PMID 21857806.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Rothel J, Andersen P (2005). "Diagnosis of latent Mycobacterium tuberculosis infection: is the demise of the Mantoux test imminent?". Expert Rev Anti Infect Ther. 3 (6): 981–93. doi:10.1586/14787210.3.6.981. PMID 16307510.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Pai M, Zwerling A, Menzies D (2008). "Systematic Review: T-Cell–based Assays for the Diagnosis of Latent Tuberculosis Infection: An Update". Ann. Intern. Med. 149 (3): 1–9. PMC 2951987. PMID 18593687.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 544. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (tulong) - ↑ Amicosante, M; Ciccozzi, M, Markova, R (2010 Apr). "Rational use of immunodiagnostic tools for tuberculosis infection: guidelines and cost effectiveness studies". The new microbiologica. 33 (2): 93–107. PMID 20518271.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ McShane, H (12 Oktubre 2011). "Tuberculosis vaccines: beyond bacille Calmette–Guérin". Philosophical transactions of the Royal Society of London. Series B, Biological sciences. 366 (1579): 2782–9. doi:10.1098/rstb.2011.0097. PMC 3146779. PMID 21893541.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ "Vaccine and Immunizations: TB Vaccine (BCG)". Centers for Disease Control and Prevention. 2011. Nakuha noong 26 Hulyo 2011.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ "BCG Vaccine Usage in Canada -Current and Historical". Public Health Agency of Canada. 2010. Inarkibo mula sa orihinal noong 30 Marso 2012. Nakuha noong 30 Disyembre 2011.
{{cite web}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ 67.0 67.1 Teo, SS; Shingadia, DV (2006 Jun). "Does BCG have a role in tuberculosis control and prevention in the United Kingdom?". Archives of Disease in Childhood. 91 (6): 529–31. doi:10.1136/adc.2005.085043. PMC 2082765. PMID 16714729.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ "The Global Plan to Stop TB". World Health Organization. 2011. Inarkibo mula sa orihinal noong 12 Hunyo 2011. Nakuha noong 13 Hunyo 2011.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Warrell, ed. by D. J. Weatherall ... [4. + 5. ed.] ed. by David A. (2005). Sections 1 - 10 (ika-4. ed., paperback. (na) edisyon). Oxford [u.a.]: Oxford Univ. Press. p. 560. ISBN 978-0-19-857014-1.
{{cite book}}:|first=has generic name (tulong)CS1 maint: date auto-translated (link) - ↑ Brennan PJ, Nikaido H (1995). "The envelope of mycobacteria". Annu. Rev. Biochem. 64: 29–63. doi:10.1146/annurev.bi.64.070195.000333. PMID 7574484.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ 71.0 71.1 Menzies, D; Al Jahdali, H, Al Otaibi, B (2011 Mar). "Recent developments in treatment of latent tuberculosis infection". The Indian journal of medical research. 133: 257–66. PMID 21441678.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Arch G., III Mainous (2010). Management of Antimicrobials in Infectious Diseases: Impact of Antibiotic Resistance. Humana Pr. p. 69. ISBN 1-60327-238-0.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Volmink J, Garner P (2007). "Directly observed therapy for treating tuberculosis". Cochrane Database Syst Rev (4): CD003343. doi:10.1002/14651858.CD003343.pub3. PMID 17943789.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Liu, Q; Abba, K; Alejandria, MM; Balanag, VM; Berba, RP; Lansang, MA (2008 Oct 8). "Reminder systems and late patient tracers in the diagnosis and management of tuberculosis". Cochrane database of systematic reviews (Online) (4): CD006594. PMID 18843723.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ O'Brien R (1994). "Drug-resistant tuberculosis: etiology, management and prevention". Semin Respir Infect. 9 (2): 104–12. PMID 7973169.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Centers for Disease Control and Prevention (CDC) (2006). "Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs—worldwide, 2000–2004". MMWR Morb Mortal Wkly Rep. 55 (11): 301–5. PMID 16557213.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Maryn McKenna (12 Enero 2012). "Totally Resistant TB: Earliest Cases in Italy". Wired. Nakuha noong 12 Enero 2012.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Lambert M; atbp. (2003). "Recurrence in tuberculosis: relapse or reinfection?". Lancet Infect Dis. 3 (5): 282. doi:10.1016/S1473-3099(03)00607-8. PMID 12726976.
{{cite journal}}: More than one of|pages=at|page=specified (tulong); Unknown parameter|author-separator=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Wang, JY; Lee, LN, Lai, HC, Hsu, HL, Liaw, YS, Hsueh, PR, Yang, PC (15 Hulyo 2007). "Prediction of the tuberculosis reinfection proportion from the local incidence". The Journal of infectious diseases. 196 (2): 281–8. doi:10.1086/518898. PMID 17570116.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ World Health Organization (2009). "The Stop TB Strategy, case reports, treatment outcomes and estimates of TB burden". Global tuberculosis control: epidemiology, strategy, financing. pp. 187–300. ISBN 978-92-4-156380-2. Inarkibo mula sa orihinal noong 19 Nobyembre 2009. Nakuha noong 14 Nobyembre 2009.
{{cite book}}: Unknown parameter|chapterurl=ignored (|chapter-url=suggested) (tulong)CS1 maint: date auto-translated (link) - ↑ "Fact Sheets: The Difference Between Latent TB Infection and Active TB Disease". Centers for Disease Control. 20 Hunyo 2011. Nakuha noong 26 Hulyo 2011.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ 82.0 82.1 82.2 "Global Tuberculosis Control 2011" (PDF). World Health Organization. Inarkibo mula sa orihinal (PDF) noong 17 Hunyo 2012. Nakuha noong 15 Abril 2012.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ World Health Organization. "WHO report 2008: Global tuberculosis control". Nakuha noong 13 Abril 2009.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ FitzGerald, JM; Wang, L, Elwood, RK (2000 Feb 8). "Tuberculosis: 13. Control of the disease among aboriginal people in Canada". CMAJ : Canadian Medical Association journal = journal de l'Association medicale canadienne. 162 (3): 351–5. PMID 10693593.
{{cite journal}}: Check date values in:|date=(tulong); Missing pipe in:|journal=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Quah, Stella R.; Carrin, Guy; Buse, Kent; Kristian Heggenhougen (2009). Health Systems Policy, Finance, and Organization. Boston: Academic Press. p. 424. ISBN 0-12-375087-3.
{{cite book}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Anne-Emanuelle Birn (2009). Textbook of International Health: Global Health in a Dynamic World. p. 261. ISBN 9780199885213.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ World Health Organization. "Global Tuberculosis Control Report, 2006 – Annex 1 Profiles of high-burden countries" (PDF). Nakuha noong 13 Oktubre 2006.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Centers for Disease Control and Prevention (12 Setyembre 2006). "2005 Surveillance Slide Set". Nakuha noong 13 Oktubre 2006.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Rothschild BM; Martin LD; Lev G; atbp. (2001). "Mycobacterium tuberculosis complex DNA from an extinct bison dated 17,000 years before the present". Clin. Infect. Dis. 33 (3): 305–11. doi:10.1086/321886. PMID 11438894.
{{cite journal}}: Unknown parameter|author-separator=ignored (tulong); Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Pearce-Duvet J (2006). "The origin of human pathogens: evaluating the role of agriculture and domestic animals in the evolution of human disease". Biol Rev Camb Philos Soc. 81 (3): 369–82. doi:10.1017/S1464793106007020. PMID 16672105.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Comas, I; Gagneux, S (2009 Oct). "The past and future of tuberculosis research". PLoS pathogens. 5 (10): e1000600. PMID 19855821.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Zink A, Sola C, Reischl U, Grabner W, Rastogi N, Wolf H, Nerlich A (2003). "Characterization of Mycobacterium tuberculosis Complex DNAs from Egyptian Mummies by Spoligotyping". J Clin Microbiol. 41 (1): 359–67. doi:10.1128/JCM.41.1.359-367.2003. PMC 149558. PMID 12517873.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ The Chambers Dictionary. New Delhi: Allied Chambers India Ltd. 1998. p. 352. ISBN 978-81-86062-25-8.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Hippocrates.Aphorisms. Accessed 7 October 2006.
- ↑ Konomi N, Lebwohl E, Mowbray K, Tattersall I, Zhang D (2002). "Detection of Mycobacterial DNA in Andean Mummies". J Clin Microbiol. 40 (12): 4738–40. doi:10.1128/JCM.40.12.4738-4740.2002. PMC 154635. PMID 12454182.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Sledzik, Paul S.; Nicholas Bellantoni (1994). "Bioarcheological and biocultural evidence for the New England vampire folk belief" (PDF). American Journal of Physical Anthropology. 94 (2): 269–274. doi:10.1002/ajpa.1330940210. ISSN 0002-9483. PMID 8085617.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Léon Charles Albert Calmette sa Who Named It?
- ↑ Trail RR (1970). "Richard Morton (1637-1698)". Med Hist. 14 (2): 166–74. PMC 1034037. PMID 4914685.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Zur Pathogenie der Impetigines. Auszug aus einer brieflichen Mitteilung an den Herausgeber. [Müller’s] Archiv für Anatomie, Physiologie und wissenschaftliche Medicin. 1839, page 82.
- ↑ Kentucky: Mammoth Cave long on history. Naka-arkibo 2006-08-13 sa Wayback Machine. CNN. 27 February 2004. Accessed 8 October 2006.
- ↑ 101.0 101.1 101.2 McCarthy OR (2001). "The key to the sanatoria". J R Soc Med. 94 (8): 413–7. PMC 1281640. PMID 11461990. Inarkibo mula sa orihinal noong 2012-08-03. Nakuha noong 2014-01-31.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Nobel Foundation. The Nobel Prize in Physiology or Medicine 1905. Accessed 7 October 2006.
- ↑ Waddington K (2004). "To stamp out "So Terrible a Malady": bovine tuberculosis and tuberculin testing in Britain, 1890–1939". Med Hist. 48 (1): 29–48. PMC 546294. PMID 14968644.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Bonah C (2005). "The 'experimental stable' of the BCG vaccine: safety, efficacy, proof, and standards, 1921–1933". Stud Hist Philos Biol Biomed Sci. 36 (4): 696–721. doi:10.1016/j.shpsc.2005.09.003. PMID 16337557.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Comstock G (1994). "The International Tuberculosis Campaign: a pioneering venture in mass vaccination and research". Clin Infect Dis. 19 (3): 528–40. doi:10.1093/clinids/19.3.528. PMID 7811874.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Bloom, editor, Barry R. (1994). Tuberculosis : pathogenesis, protection, and control. Washington, D.C.: ASM Press. ISBN 978-1-55581-072-6.
{{cite book}}:|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Persson, Sheryl (2010). Smallpox, Syphilis and Salvation: Medical Breakthroughs That Changed the World. ReadHowYouWant.com. p. 141. ISBN 978-1-4587-6712-7.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ editor, Caroline Hannaway, (2008). Biomedicine in the twentieth century: practices, policies, and politics. Amsterdam: IOS Press. p. 233. ISBN 978-1-58603-832-8.
{{cite book}}:|last=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: extra punctuation (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Shields, Thomas (2009). General thoracic surgery (ika-7th ed. (na) edisyon). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 792. ISBN 978-0-7817-7982-1.
{{cite book}}:|edition=has extra text (tulong)CS1 maint: date auto-translated (link) - ↑ Lalloo UG, Naidoo R, Ambaram A (2006). "Recent advances in the medical and surgical treatment of multi-drug resistant tuberculosis". Curr Opin Pulm Med. 12 (3): 179–85. doi:10.1097/01.mcp.0000219266.27439.52. PMID 16582672. Inarkibo mula sa orihinal noong 2013-05-10. Nakuha noong 2014-01-31.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ "Frequently asked questions about TB and HIV". World Health Organization. Nakuha noong 15 Abril 2012.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Lawn, SD; Nicol, MP (2011 Sep). "Xpert® MTB/RIF assay: development, evaluation and implementation of a new rapid molecular diagnostic for tuberculosis and rifampicin resistance". Future microbiology. 6 (9): 1067–82. PMID 21958145.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ "WHO says Cepheid rapid test will transform TB care". Reuters. 8 Disyembre 2010.
{{cite news}}: CS1 maint: date auto-translated (link) - ↑ Lienhardt, C; Espinal, M, Pai, M, Maher, D, Raviglione, MC (2011 Nov). "What research is needed to stop TB? Introducing the TB Research Movement". PLoS medicine. 8 (11): e1001135. doi:10.1371/journal.pmed.1001135. PMC 3226454. PMID 22140369.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Anurag Bhargava, Lancelot Pinto, Madhukar Pai (2011). "Mismanagement of tuberculosis in India: Causes, consequences, and the way forward". Hypothesis. 9 (1): e7. Inarkibo mula sa orihinal noong 2020-01-12. Nakuha noong 2014-01-31.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Amdekar, Y (2009 Jul). "Changes in the management of tuberculosis". Indian journal of pediatrics. 76 (7): 739–42. PMID 19693453.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 117.0 117.1 117.2 Martín Montañés, C; Gicquel, B (2011 Mar). "New tuberculosis vaccines". Enfermedades infecciosas y microbiologia clinica. 29 Suppl 1: 57–62. doi:10.1016/S0213-005X(11)70019-2. PMID 21420568.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Ibanga H, Brookes R, Hill P, Owiafe P, Fletcher H, Lienhardt C, Hill A, Adegbola R, McShane H (2006). "Early clinical trials with a new tuberculosis vaccine, MVA85A, in tuberculosis-endemic countries: issues in study design". Lancet Infect Dis. 6 (8): 522–8. doi:10.1016/S1473-3099(06)70552-7. PMID 16870530.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Kaufmann SH (2010). "Future vaccination strategies against tuberculosis: Thinking outside the box". Immunity. 33 (4): 567–77. doi:10.1016/j.immuni.2010.09.015. PMID 21029966.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Webber D, Kremer M (2001). "Stimulating Industrial R&D for Neglected Infectious Diseases: Economic Perspectives" (PDF). Bulletin of the World Health Organization. 79 (8): 693–801.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Barder O, Kremer M, Williams H (2006). "Advance Market Commitments: A Policy to Stimulate Investment in Vaccines for Neglected Diseases". The Economists' Voice. 3 (3). doi:10.2202/1553-3832.1144. Inarkibo mula sa orihinal noong 2006-11-05. Nakuha noong 2014-01-31.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Economic, Department of; Affairs, Social (2009). Achieving the global public health agenda : dialogues at the Economic and Social Council. New York: United Nations. p. 103. ISBN 978-92-1-104596-3.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Jong, [edited by] Jane N. Zuckerman, Elaine C. (2010). Travelers' vaccines (ika-2nd ed. (na) edisyon). Shelton, CT: People's Medical Pub. House. p. 319. ISBN 978-1-60795-045-5.
{{cite book}}:|edition=has extra text (tulong);|first=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Bill and Melinda Gates Foundation Announcement (2004-02-12). "Gates Foundation Commits $82.9 Million to Develop New Tuberculosis Vaccines". Inarkibo mula sa orihinal noong 2009-10-10. Nakuha noong 2014-01-31.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Nightingale, Katherine (2007-09-19). "Gates foundation gives US$280 million to fight TB".
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Shivaprasad, HL; Palmieri, C (2012 Jan). "Pathology of mycobacteriosis in birds". The veterinary clinics of North America. Exotic animal practice. 15 (1): 41–55, v–vi. PMID 22244112.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Reavill, DR; Schmidt, RE (2012 Jan). "Mycobacterial lesions in fish, amphibians, reptiles, rodents, lagomorphs, and ferrets with reference to animal models". The veterinary clinics of North America. Exotic animal practice. 15 (1): 25–40, v. PMID 22244111.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Mitchell, MA (2012 Jan). "Mycobacterial infections in reptiles". The veterinary clinics of North America. Exotic animal practice. 15 (1): 101–11, vii. PMID 22244116.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Wobeser, Gary A. (2006). Essentials of disease in wild animals (ika-1st ed. (na) edisyon). Ames, Iowa [u.a.]: Blackwell Publ. p. 170. ISBN 978-0-8138-0589-4.
{{cite book}}:|edition=has extra text (tulong)CS1 maint: date auto-translated (link) - ↑ Ryan, TJ; Livingstone, PG, Ramsey, DS, de Lisle, GW, Nugent, G, Collins, DM, Buddle, BM (2006 Feb 25). "Advances in understanding disease epidemiology and implications for control and eradication of tuberculosis in livestock: the experience from New Zealand". Veterinary microbiology. 112 (2–4): 211–9. PMID 16330161.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ White, PC; Böhm, M, Marion, G, Hutchings, MR (2008 Sep). "Control of bovine tuberculosis in British livestock: there is no 'silver bullet'". Trends in microbiology. 16 (9): 420–7. PMID 18706814.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Ward, AI; Judge, J, Delahay, RJ (2010 Jan 1). "Farm husbandry and badger behaviour: opportunities to manage badger to cattle transmission of Mycobacterium bovis?". Preventive veterinary medicine. 93 (1): 2–10. PMID 19846226.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link)